Scopri tutto sui trigger point, noti anche come punti di dolore miofasciale. Leggi sui sintomi, la diagnosi e le opzioni di trattamento per ridurre il dolore e migliorare la funzione muscolare.
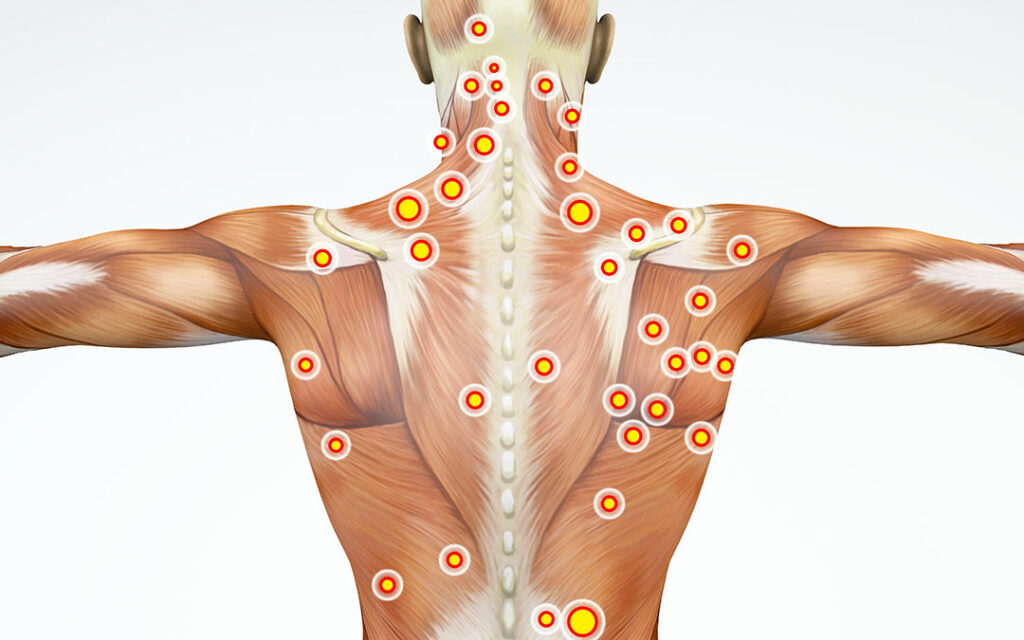
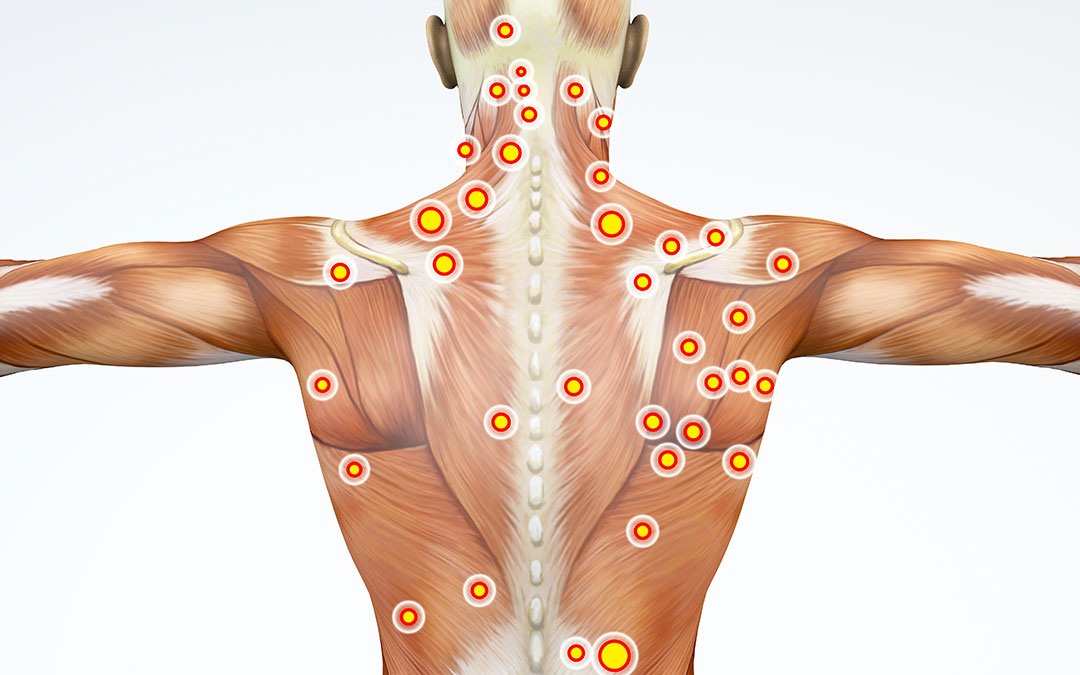
I trigger point, o punti di dolore miofasciale, sono aree iperattive nei muscoli che possono causare dolore localizzato o diffuso. Scopri di più sui sintomi, la diagnosi e le opzioni di trattamento per gestire questa condizione.
Sensibilità al tatto: I trigger point sono sensibili alla palpazione e possono causare dolore quando vengono stimolati. Questo dolore può essere localizzato o diffuso e può irradiarsi ad altre parti del corpo.
Origine: I trigger point possono svilupparsi a causa di vari fattori, tra cui traumi, tensione muscolare cronica, posture scorrette, stress emotivo e inattività. Identificare la causa sottostante è essenziale per un trattamento efficace.
Manifestazioni cliniche: I trigger point possono manifestarsi con dolore, rigidità muscolare, limitazione della gamma di movimento e sensazioni di intorpidimento o formicolio. Questi sintomi possono influenzare significativamente la qualità della vita.
Riferimento del dolore: Un aspetto unico dei trigger point è la capacità di riferire il dolore in altre parti del corpo. Ad esempio, un trigger point nel trapezio può causare dolore che si irradia al collo o alla testa.
Diagnosi: La diagnosi dei trigger point viene effettuata tramite esame fisico da parte di professionisti sanitari qualificati. Durante l’esame, il terapista cerca i punti trigger palpando il muscolo interessato e valutando la risposta del paziente alla pressione.
Trattamento: Esistono diverse modalità di trattamento per i trigger point, tra cui terapie manuali, agopuntura, utilizzo di strumenti di rilascio miofasciale, terapia fisica, stretching, rinforzo muscolare e iniezioni locali. Un trattamento mirato può aiutare a ridurre il dolore e migliorare la funzione muscolare.
I trigger point possono causare dolore e limitare la funzione muscolare, ma con il trattamento appropriato è possibile gestire efficacemente questa condizione. Consulta sempre un professionista sanitario qualificato per una valutazione e un trattamento personalizzati.